درمان تعریق زیر بغل به روش کورت ساکشن

جوانسازی دستها .اسکلروتراپی ،لیزر،تزریق چربی و فیلر
سپتامبر 1, 2018
تشخیص قطعی و کنترل هایپرهیدروزیس زیر بغل (تعریق بیش از حد ناحیه زیر بغل)
آوریل 10, 2019درمان جراحی تعریق بیش از حد آگزیلا به روش کورت ساکشن غدد تعریق
چکیده: کورت ساکشن (ساکشن کورتاژ) یک روش جراحی پوستی جهت درمان هایپرهیدروزیس آگزیلا یا تعریق بیش از حد در ناحیه زیر بغل می باشد که اخیرا متداول شده است.
هدف: هدف از این پژوهش، توضیح تکنیک برداشتن غدد تعریق و ارزیابی اثربخشی و بی خطر بودن آن می باشد.
نتيجه: کورت ساکشن غدد تعریق یک تکنیک جراحی کم تهاجم است که به آسانی انجام می شود، بی خطر است، میزان موفقیت بالا و عوارض جانبی نسبتا کمی دارد. به طور کلی، بیماران مراحل این روش را به خوبی تحمل می کنند و در مقایسه با سایر روش های جراحی نیاز به زمان کوتاهتری برای از سرگیری فعالیت های روزمره دارند.
کلمات کلیدی: کورتاژ؛ کورت ساکشن؛ هایپر هیدروزیس؛ تعریق بیش از حد زیر بغل؛ لیپکتومی
مقدمه
هایپر هیدروزیس یا تعریق بیش از حد زیر بغل، بیماری رایجی است که علت و درمان مشخصی ندارد. نشانه این بیماری، ترشح عرق بیش از نیاز فیزیولوژیکی طبیعی بدن و به منظور تنظیم دمای بدن است و می تواند به طور قابل توجهی بر روی کیفیت زندگی فرد مبتلا تاثیر منفی بگذارد. پژوهش ها در مورد کیفیت زندگی نشان میدهد که اثرات منفی هایپر هیدروزیس را می توان با شرایط بیماری هایی مانند پسوریازیس شدید، نارسایی کلیه، آرتریت روماتوئید (رماتیسم مفاصل) و اسکلروزیس چندگانه (مولتیپل اسکلروزیس) مقایسه کرد. هایپر هیدروزیس به انواع اولیه (ایدیوپاتیک یا ناشناخته) یا ثانویه؛ عمومی (شامل کل بدن) یا کانونی (موضعی یا شامل مکان های خاص بدن) طبقه بندی می شود.
هایپر هیدروزیس اولیه، ایدیوپاتیک و کانونی است. نواحی تولید بیش از حد عرق عبارتند از:
زیر بغل، دست ها، پاها و صورت. افراد مبتلا، محدودیت هایی در کار، تعامل اجتماعی، در فعالیت های فیزیکی و اوقات فراغت خود تجربه می کنند. این شرایط همچنین باعث اختلالات روانی و ارتباطی برای فرد می شود که اساسا زندگی وی را به خطر می اندازد. علاوه بر این امکان دارد به انواعی از شرایط پزشکی ثانویه مانند رشد بیش از حد باکتری یا قارچی، گرفتگی عضلات، درماتیت اگزماتوز، در میان دیگر افراد منجر شود. حدود دو سوم بیماران دارای تاریخچه خانوادگی مثبت هستند، که نشان می دهد احتمال استعداد ژنتیکی وجود دارد.
هایپر هیدروزیس ثانویه می تواند هم عمومی و هم کانونی (موضعی) باشد و از یک بیماری نهفته یا زمینه ای مانند بیماری های اندوکرین (غدد درون ریز)، عصبی و اختلالات عفونی ناشی می شود.
ارزیابی
برخی از معیارهایی که برای تشخیص هایپر هیدروزیس اولیه کانونی (موضعی) پیشنهاد می شوند عبارتند از: ترشح بیش از حد عرق، قابل مشاهده و کانونی (موضعی) به مدت حداقل شش ماه و بدون علت ظاهری که همراه با حداقل دو مورد از ویژگی های زیر باید اتفاق بیفتند:
نسبتا بر بخش های متقارن بدن و به صورت دوطرفه تاثیر بگذارد؛ به اندازه کافی برای تضعیف فعالیت های روزانه قابل توجه به حساب بیاید؛ حداقل یک بار در هفته اتفاق بیفتد؛ قبل از بیست و پنج سالگی باشد؛
سابقه خانوادگی وجود داشته باشد؛ و تعریق کانونی یا موضعی هنگام خواب قطع شود.
در حال حاضر، چندین روش (ذهنی و عینی) برای ارزیابی میزان آسیب دیدگی و ناتوانی ناشی از این بیماری وجود دارد. شاخص کیفیت زندگی با بیماری های پوستی (DLQI) و مقیاس شدت هایپر هیدروزیس، دو پرسشنامه قابل قبول برای ارزیابی تاثیر بیماری بر کیفیت زندگی بیماران هستند.
آزمایش کیفی نشاسته و یُد مینور و تست ید-نشاسته غیر مستقیم دو روش عینی هستند که توسط آنها می توان میزان و پخش بیماری را بررسی کرد. با این وجود، آزمایش ها شاخص یا نشانه ای از شدت شرایط یا بیماری را نشان نمی دهند. برای اجرای این آزمایش ها، ناحیه زیر بغل باید تمیز، خشک و بی مو باشد. در مینورها
در آزمایش نشاسته و ید مینور، محلول الکلی یُد بر روی پوست زیر بغل مالیده می شود. پس از خشک شدن محلول، ناحیه مذکور توسط یک لایه نازک پودر نشاسته پوشیده می شود. هنگامی که عرق تولید می شود، به همراه دو ماده خارج خواهد شد و رسوبی سیاه مایل به آبی و بنفش تولید میکند، و از این جهت، نتیجه آزمایش مثبت است.
ورکمپ و همکارانش و همچنین سویین هارت در سال ، استفاده از محلول یُد الکلی 3.5% را پیشنهاد کردند.
برای انجام آزمایش غیر مستقیم، از قبل یک برگ کاغذ A4 استاندارد را با بلورهای غیر پودری ید مخلوط کنید (1 گرم ید خالص به 50 برگ کاغذ) و در یک ظرف شیشه ای در بسته به مدت 5 روز نگهداری کنید. سپس یک برگ را به مدت 1 دقیقه روی ناحیه آگزیلا قرار می دهیم. نواحی هایپریدروتیک یا دارای اختلال تعریق بر روی برگه کاغذ با رنگ آبی-بنفش مشخص خواهد شد. در بیشتر موارد، غدد عرق زیر بغل در ناحیه ای مرکزی، دایره ای یا بیضی تا اندازه ای حدود 4 تا 5 سانتی متر متمرکز می شوند. با این وجود، غدد محیطی (خارجی) نیز ممکن است یافت شود. آزمون گراویمتریک (Gravimetric)، آزمون نین هیدرین (ninhydrin) و واپومتر (VapoMeter) ممکن است برای ارزیابی کمی استفاده شود. با این وجود، روش های عینی برای تجسم یا وزن عرق در نهایت امکان دارد ناامید کننده باشند، چرا که میزان عرق در طول زمان نوسان دارد و حتی ممکن است در زمان مشاوره پزشکی به طور کامل قطع شود حتی در بیمارانی که درمانی دریافت نکرده اند.
اگر چه تعریف استانداردی برای تعرق بیش از حد هنوز مشخص نشده است، به باور کوهن و همکارانش در سال 2007 و سولیش و همکارانش در سال 2008، در عمل هر نوع تعریق که به طور قابل توجهی در زندگی روزمره بیمار (از لحاظ جسمی یا روانی، در اجتماع یا حوزه شغلی) تداخل ایجاد کند باید به عنوان مسئله غیرعادی در نظر گرفته شود. تست و تشخیص علل ثانویه (از قبیل علل عفونی، بدخیمی، دارویی، عصبی، متابولیک و اختلالات اندوکرین یا غدد درون ریز) قبل از تشخیص و تایید هایپر هیدروزیس اولیه حائذ اهمیت است.
این اختلال می تواند در هر مرحله ای از زندگی رخ دهد. با این حال، میانگین سن در زمان شروع بیماری به ناحیه درگیر با بیماری بستگی دارد.
شروع تعریق زیر بغل معمولا در دوران نوجوانی رخ می دهد.
گزینه های درمان
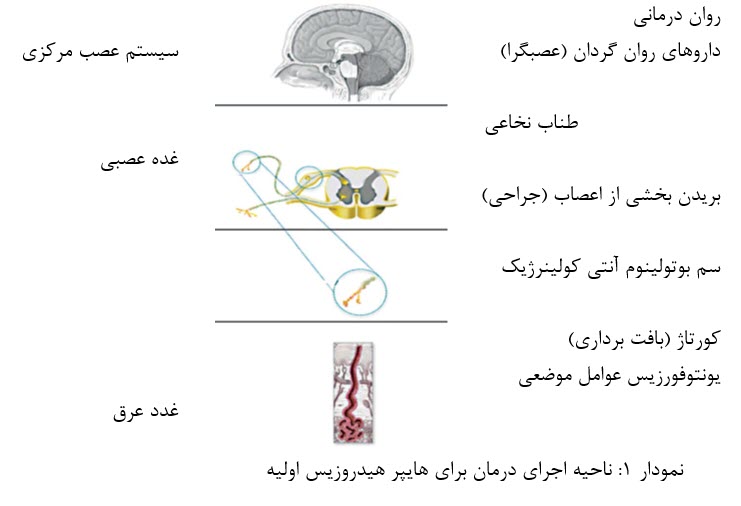
اگرچه علت پزشکی هایپر هیدروزیس (تعریق بیش از حد) تقریبا ناشناخته مانده، مسیر انگیزپذیر و ژنتیکی آن
به خوبی شناخته شده است. درمان های مختلف بر روی نقاط متفاوت این مسیر تاثیر می گذارند، همانطور که در نمودار 1 نشان داده شده است.
چندین گزینه درمانی برای درمان هایپر هیدروزیس آگزیلا موجود است: از جمله داروهای موضعی، داروهای سیستمیک، یون رانی، سم بوتولینوم (بوتاکس) و روش های مختلف جراحی. هر مورد با توجه به شدت و
درجه شرایط بالینی و نیز مزایا و معایب آن روش باید به طور جداگانه ارزیابی شود. ما همیشه باید به خاطر داشته باشیم که برای درمان هایپر هیدروزیس همیشه باید با استفاده از روش های محافظه کارانه یک استراتژی گام به گام را دنبال کنیم.
اتکینز و همکاران (2002) بر این باورند که هدف درمان باید کاهش میزان تعریق تا سطح قابل قبول برای بیمار باشد. آنها بر اهمیت درک انگیزه و انتظارات بیماران قبل از انتخاب طرح درمانی تاکید می کنند؛ بیماران باید در مورد عوارض احتمالی و از محدودیت های همه گزینه های درمانی (اعم از بالینی یا جراحی) آگاه و توصیه شوند.
کوئلو و همکارانش در سال 2002 نشان می دهد که روان درمانی و درمان روانشناختی می تواند کمک کند، با اینکه موقتا باعث تسکین می شوند؛ بنابراین، باید برای بیماران مبتلا به هیجان شدید یا بیماری های روانپزشکی و روانشناختی مورد استفاده قرار گیرد. بررسی انجام شده توسط ماسیا و همکارانش (2010) نشان داد که بازخورد زیستی و تکنیک های روان درمانی کارآیی محدودی دارند. به گفته آنها، این تکنیک ها دوره طولانی مدت، ازخودگذشتگی و استقامت بیش از حد از بیماران می طلبد و تا کنون فقط نتایج غیرقابل اطمینان از آن به دست آمده است. با این حال، این نکته حائذ اهمیت است که هرچند دخیل بودن محرک احساسی در ایجاد هایپر هیدروزیس اولیه لازم است، این شرایط، یک بیماری روانی نبوده بلکه یک اختلال فیزیولوژیک محسوب می شود.
درمان بالینی
داروهای موضعی معمولا به راحتی مورد استفاده قرار می گیرند؛ اما می توانند باعث تحریک پوست شود، طول مدت اثرشان کوتاه باشد و در موارد شدید تاثیر زیادی نداشته باشند. به هر حال در اکثر موارد، درمان موضعی، به دلیل اثربخشی مطمئن و معقول آن، به عنوان اولین اولویت درمان هایپر هیدروزیس (تعریق بیش از حد زیر بغل) در نظر گرفته شده است.
کلرید آلومینیوم رایج ترین عامل مورد استفاده در این پروسه است. غلظت اولیه توصیه شده 10-15 % است و امکان دارد در اتیل الکل (الکل سفید) به میزان 35٪ افزایش یابد. اگر چه مکانیسم عمل آن به طور کامل درک نشده، ولی اعتقاد بر این است که مجرای مارپیچ یونتوفرسیس را مسدود کرده که منجر به دژنراسیون (زوال) عملکردی و ساختاری غده های عرق می شود.
یونتوفرسیس روشی است که فرآیند پیچیده انتقال یون ها از طریق پوست با استفاده از جریان گالوانیزه را در بر می گیرد. با این حال، انجام این روش در ناحیه آگزیلا دشوار است و اغلب باعث تحریک می شود. آنتی کولینرژیک سیستمیک از طریق مسدود کردن گیرنده های موسکارینی در مجاورت غدد عرق اِکرین مانع عرق کردن می شود. البته، استفاده از آن به علت عوارض جانبی تقریبا محدود شده است. در هر صورت، شواهد فاقد اثبات بی خطربودن و اثربخشی آنتی کولینرژیک سیستماتیک برای درمان هایپرهیدروزیس آگزیلا است.
از آنجایی که دوز لازم برای تسکین علائم، اغلب منجر به مشکلات و عوارض جانبی مانند زئوسومیا، تپش قلب، میدریازیس (گشاد شدن مردمک)، سیکلوپلوژیا، افت فشار خون، سرگیجه، سوء هاضمه و اختلالات عملکرد روده می شود، این داروها را فقط باید برای استفاده در موارد حاد در نظر گرفت.
سم بوتولینوم
استفاده از سم بوتولینوم به عنوان درمانی بسیار موثر و بی خطر در نظر گرفته می شود. شروع سریع فعالیت، میزان بالای رضایتمندی بیمار، و عوارض جانبی نسبتا کم از مزایای این روش است. مقدار 1U / cm2 سم بوتولینوم نوع A (50 تا 100 U در هر زیر بغل) بسته به پاسخ بیمار و سطح و ناحیه در معرض تعریق توصیه می شود. در یک پژوهش، سوارتلینگ و همکارانش در سال 2001، کیفیت زندگی (DLQI) بیماران تحت درمان با سم بوتولینوم نوع A را اندازه گیری کردند. آنها نتیجه گرفتند که استفاده از بوتولینوم، کیفیت زندگی را در بیماران مبتلا به هایپر هیدروزیس (تعریق بیش از حد) شدید کانونی بهبود می بخشد. با این حال، تاثیر آن 6 تا 8 ماه طول می کشد، نیاز به استفاده مجدد دارد و هزینه آن بالا است و برای بسیاری از بیماران گزینه قابل قبولی نیست. بنابراین، از آنجایی که بیماران معمولا خواستار کاهش دائمی تعریق هستند، مزایای این روش محدود به نظر می رسد.
سمپاتکتومی
جراحی سمپاتکتومی ترانس توراسیک که در حال حاضر ترجیحا از طریق آندوسکوپی انجام می شود، ظاهرا در بسیاری موارد موثر است. در این روش حذف کامل یا جزئی، یا قطع گانگلیا توراسیک T3-T4 برای درمان هایپر هیدروزیس (تعریق بیش از حد) در ناحیه آگزیلا انجام می شود.
متأسفانه، این روش عوارض زیادی را در بر دارد: عوارضی مانند خونریزی شریانی، خونریزی رگهای میان دندهای، هموپریکاردیوم، پلور افیوژن (یا آب آوردن ریه) یا چسبندگی ریه، آسیب به عصب محیطی، تعریق چشایی، سندرم کامل یا خفیف برنارد هورنر، نورالژی، هموتوراکس، پنوموتوراکس، آمیسیام زیر جلدی، شیلوتوراکس و تعریق جبرانی. اگر چه اکثر این عوارض نادر هستند، تعریق جبرانی یک عارضه نسبتا رایج بعد از جراحی سمپاتکتومی با نرخ وقوع از محدوده 60 تا 90٪ در برخی از سِری ها است. بیشترین نواحی در معرض تعرق معمولا پشت، شکم، ران و قفسه سینه هستند. اغلب، بیماران شرایط خود را بدتر از تصویر بالینی اولیه ای که به خاطر آن به دنبال درمان جراحی رفته بودند، تصور میکنند. این مورد، علت اصلی نارضایتی در بسیاری از مطالعات است. نود و هشت درصد از بیماران مبتلا به هایپر هیدروزیس (تعریق بیش از حد) کف دست به شرایط عدم تعریق کامل و فوری، با نرخ پایین عود دوباره می رسند. با این حال، هایپر هیدروزیس آگزیلا به خوبی روش هایپر هیدروزیس کف دست نتیجه نمی دهد. بنابراین، در حال حاضر، جراحی سمپاتکتومی ترانس توراسیک از طریق آندوسکوپی اولین اولویت درمان برای هایپر هیدروزیس کانونی (موضعی) محدود به آگزیلا نیست. اکثر بیماران مبتلا به هایپر هیدروزیس (تعریق بیش از حد) شدید و موضعی نیاز به در نظر گرفتن جراحی یا استفاده از سم بوتولینوم به عنوان گزینه های درمان دارند. با این وجود، از آنجایی که گزینه دوم مزایای قابل توجهی نشان داده، بی خطرتر و معمولا علاج بخش بوده است، فیلد (2003) استفاده از بوتولینوم را برای کورت ساکشن در بیهوشی تامسنت (Tumescent) مطرح می کند. استفاده از این سم بیمار را محکوم به تحمل و پرداخت هزینه های پزشکی مادام العمر می کند، در حالی که کورت ساکشن در عمل جراحی مجزا انجام می شود و دارای انتظارات منطقی از درمان می باشد.
هر چند طبق اظهارات بچارا و همکارانش (2007)، که اگر گزینه های درمان محافظه کارانه موثر نیست، تصمیم گیری بعدی باید به اتفاق بیمار و نظرخواهی از او صورت بگیرد؛ مزایا و معایب هر روش باید بدون ترجیح دادن یک تکنیک به عنوان درمان کلی مورد بحث قرار گیرد. آنها اشاره می کنند که در این موارد، پزشکان خود را بر سر دوراهی می بینند. از یک طرف، آنها گزینه استفاده از سم بوتولینوم را در دست دارند؛ روشی که آسان و موثر است، اما همچنین هزینه بر و موقتی است. از سوی دیگر، گزینه جراحی کم تهاجم وجود دارد، که مستلزم
زمان و تلاش بیشتر بوده و عوارض جانبی بالاتری نسبت به استفاده از سم بوتولینوم در پی دارد. با این همه، جراحی نیروی بالقوه ای را برای کاهش دائمی هایپر هیدروزیس (تعریق بیش از حد) ارائه می دهد که دلیل آن به تجربه این مولفین، با درخواست مکرر از سوی بیماران ارتباط مستقیم دارد.
برای برداشتن غدد عرق زیر بغل، تکنیک های جراحی متعددی معرفی شده است. ولی تنها پس از پیدایش تکنیک های کم تهاجم (به عنوان مثال، کورتاژ لیپوساکشن، لیزر، ساکشن چربی با کمک امواج اولتراسونیک، جراحی الکتریکی، کرایوتراپی یا سرمادرمانی، کورت ساکشن) بود که استفاده از آن به علت عوارض کم، میزان موفقیت بالا، بهبود سریع بیماران و باقی گذاشتن کمترین آثار زخم، بیشتر رایج شده است. عامل مهم، برداشتن غدد عرق مسئول این وضعیت با کمترین آسیب احتمالی است.
درمان جراحی کم تهاجم
بیماران بیش از پیش، خواستار یک روش مطمئن تر با عوارض جانبی و میزان پیچیدگی بسیار کم هستند
که در کوتاه ترین زمان ممکن به آنها امکان فعالیت روزانه را بدهد.
هدف درمانی جراحی موضعی هایپر هیدروزیس زیر بغل، حذف بیشترین تعداد ممکن از غدد تعریق اکرین در آن ناحیه است و در عین حال تا حد ممکن باید زیبایی ظاهری طبیعی آگزیلا (زیر بغل) و تحرک بازو حفظ شود.
تکنیکهای جراحی متعددی در طول سالها توسعه و بهبود داده شده است. بیسبال و همکارانش (1987) مهمترین تکنیک های جراحی را به سه نوع تقسیم می کنند:
i- روشهایی که فقط بافت زیر جلدی برداشته می شود بدون بریدن و جداسازی پوست.
ii- برداشت کامل بافت زیر جلدی و پوست پوشاننده
iii- شکاف یا جداسازی کامل بافت زیر جلدی قسمت کوچکی از ناحیه مرکزی آگزیلا با برداشت بافت زیرجلدی در نواحی مجاور.
با این وجود، با پیدایش گزینه های درمان کم تهاجم جدید، بچارا و همکارانش (2007) پیشنهاد می کنند
جراحی نوع I باید به دو شاخه IA و IBتقسیم شود. هدف این تقسیم بندی تشخیص دادن و مجزا کردن دو تکنیک لیپوساکشن سطحی (سوپرفیشیال) و کورت ساکشن می باشد.
در تکنیک اول، تنها برداشت بافت زیرجلدی انجام می شود، در حالی که دومی، برداشت بافت زیر جلدی و بافتهای عمیق پوستی است. تفاوت در اثربخشی این دو تکنیک نیز وجود دارد. تکنیک کورت ساکشن کاهش میزان تعریق قابل توجهی نسبت به لیپوساکشن سطحی در پی دارد.
تکنیک های کم تهاجم ، در مقایسه با روش های سنتی جراحی، مزایای متعددی مانند کاهش خطر ابتلا به عفونت، کاهش درد بعد از عمل و زمان نقاهت کوتاهتری ارائه می دهند و کمترین آثار زخم و غیره به جا میگذارند. با این وجود، برای انجام این روش ها بر روی ناحیه کوچک مورد استفاده در جراحی، نیاز به مهارت بالای جراحان دارد.
تکنیک کورت ساکشن (IB – بیسبال / بِچارا)
درمان هایپر هیدروزیس آگزیلا از طریق جراحی و برداشت غدد تعریق عبارت است از برداشت غدد اِکرین، آپوکرین و آپو-اکرینِ بافت عمیق میان پوستی و بافت سلولی زیر جلدی این ناحیه (شکل 1 و نمودار 3). تنوع زیادی از این تکنیک وجود دارد.
نمودار 2
تکنیک جراحی کم تهاجم
| نوع IA: برداشت زیر بافت سلولی (SCCT) بدون جدا کردن پوست (لیپوساکشن سطحی) نوع IB: برداشت SCCT و لایه عمیق میانپوستی بدون جداسازی پوست (کورت ساکشن) نوع II: برداشت کامل بافت زیر جلدی و SCCT و پوست پوشاننده نوع III: جداسازی کامل بخش کوچکی از ناحیه مرکزی آگزیلا و برداشت SCCT از ناحیه مجاور آن |
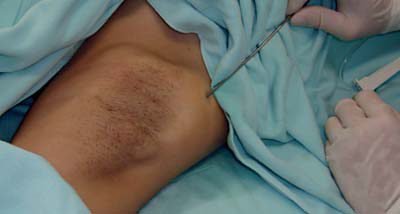
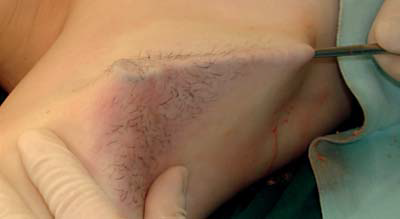
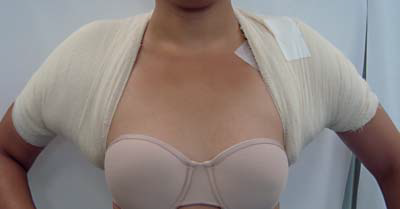
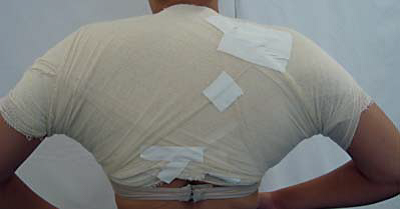
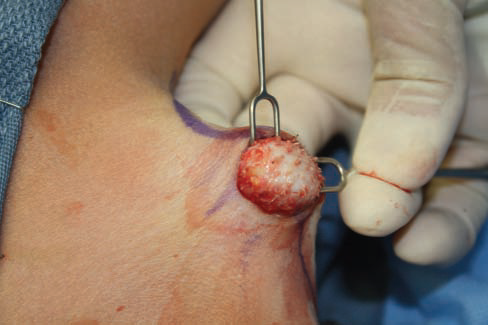
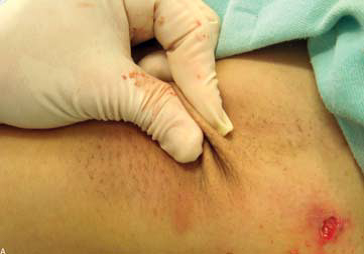
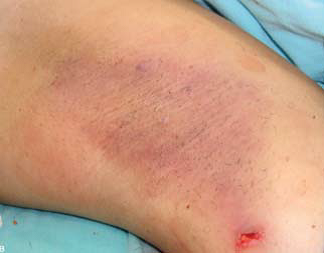
برداشت غدد تعریق از طریق کورت ساکشن. تصویر A: بیهوشی تامسنت؛ تصویر B: برداشت غدد تعریق با استفاده از کورت (قاشقک) به سمت بالا؛ C و D: پانسمان فشاری
نمودار 3: توضیح گام به گام برداشت غدد عرق آگزیلا از طریق کورت ساکشن
1. تنظیم موقعیت بیمار
2. رعایت اصول آسپسی (ضدعفونی) و آنتی سپسیس
3. نفوذ بی حسی موضعی اولیه
4. شکاف
5. آماده سازی و جایگذاری کانولای نفوذی
• بیهوشی تامسنت (شکلA 1)
• حرکات عقب و جلو برای ایجاد تونل های زیرپوستی
6. برداشت غدد با کورت به سمت بالا(شکلB 1)
7. ساکشن (بافت سلولی پوستی و زیر جلدی) – اختیاری
8. بخیه زدن
9. پانسمان فشاری (شکلC 1 وD 1)
این روش متشکل از دو بخش اصلی است: تشریح لایه میان پوستی در بافت سلولی زیر جلدی پوشاننده، و سپس برداشت غدد عرق لایه عمیق میانپوستی و لایه میان پوستی / محل اتصال زیرپوست.
این روش در حال حاضر به صورت سرپایی و با بیهوشی تامسنت انجام می شود.
گستره محدوده درمان به طور کلی از 1 تا 2 سانتیمتر فراتر از سطح مو می باشد. اما برای مشخص کردن ناحیه مبتلا و جلوگیری از برگشت نواحی باقی مانده هایپر هیدروزیس می توان آزمایش نشاسته و ید را قبل از جراحی انجام داد. برخی مولفین ترجیح می دهند موی آگزیلا (زیر بغل) 2 تا 3 روز قبل از عمل جراحی اصلاح شود. سایر مولفین ترجیح می دهند آنها را حفظ کنند، چرا که دید بصری و علامت گذاری ناحیه تحت درمان را در طول مراحل درمان تسهیل می كنند و به عنوان یک پارامتر متوقف کننده یاری می رسانند. بیماران در موقعیت خوابیده قرار می گیرند و بازو های خود را در زاویه 90 تا 135درجه از محور بدن دور می کنند تا ناحیه آگزیلا در معرض دید قرار بگیرد. برای جلوگیری از آسیب به شبکه بازویی، بازوها نباید بیش از حد از بدن دور شوند.
به منظور دسترسی جراحی، دو تا سه شکاف کوچک در قسمت خارجی ناحیه ایجاد می شود تا تراشیده شود.
این شکاف ها، طبق ترجیح جراح در محل های مختلف ایجاد می شوند: از نمای خط میانی اگزیلا، در لبه های قدامی و خلفی، در بالاترین ناحیه داخلی بازو و در بخش مرکزی اگزیلا.
سپس مقدار 100-500 میلی لیتر از محلول تامسنت را تا حد ممکن به صورت سطحی به ناحیه از قبل مشخص شده در هر آگزیلا به تدریج عبور داده می شود تا در بافت پوشاننده اثر پوست پرتقالی بگذارد.
اگرچه فرمول استاندارد برای بیهوشی تامسنت 1000 میلی لیتر محلول نرمال سالین، 50-100 میلی لیتر از
لیدوکایین1٪، 1 میلی لیتر اپی نفرین 1000: 1 و 12.5 میلی لیتر بی کربنات سدیم است، فرمول های زیاد دیگری وجود دارد که توسط مولفین مختلف مورد استفاده قرار می گیرد.
وولینا و همکارانش (2008)، برای مثال، از یک محلول متشکل از 1000 میلی لیتر محلول رینگر، 50 میلی لیتر پریلوکارپین و 1 میلی لیتر محلول اپی نفرین 1000: 1 در تحقیق خود استفاده کرده اند. این محلول موجب کاهش خونریزی، تشریح آسان تر و کاهش کبودی یا اکیموز می شود.
تاثیر ضد درد طولانی مدت پس از انباشت بافت ليدوکائين، دوره پس از عمل نسبتا بدون دردی را تضمين ميکند.
گسترش و انبساط بافت های نرم آگزیلا خطر آسیب به شبکه بازویی را به حداقل می رساند. همچنین به عنوان یک مزیت، خطرات مربوط به بیهوشی عمومی، استفاده از آرامبخش داخل وریدی و داروهای مسکن و اعتیاد آور را از بین می برد. البته، مهم است که محلول در مدت کوتاهی قبل از جراحی آماده شود، چرا که آدرنالین برای مدت طولانی پایدار باقی نمی ماند. استفاده از کانولاهای تزریق با قطر کوچک برای راحتی بیمار بسیار اهمیت دارد. پس از سفید شدن ناحیه مورد نظر، به منظور جداسازی پوست بافت زیر جلدی، تونل های زیر جلدی از طریق تراشیدن، با حرکت عقب و جلو ایجاد می شوند. در نهایت، غدد تعریق زیرجلدی آماده حرکت و جداسازی می شوند. پس از آن، یک کانولای کاسیو (یا کورت curette) برای کورت ساکشن و به منظور انجام کورتاژ پوستی وارد می شود. ساکشن بافت برداشته شده را می توان به صورت دستی یا با استفاده از یک ابزار یا دستگاه انجام شود. در مکش دستی، یک سرنگ به کانولا متصل است، که به بافتی وارد می شود که بافت مربوطه باید قبل از خارج کردن پلانگر (plunger) برداشته شود.
استفاده از یک قفل مکانیکی برای باز نگه داشتن پلانگر ضروری است. اما، این سیستم مکش عمیق و مداومی ندارد. اگر قسمتی از کانولا هنگام ساکشن در نزدیکی محل شکاف ها به طور تصادفی خارج شود، مکش ممکن است قطع شود و یکی از نقاط ضعف این روش محسوب می شود. در صورت وقوع این اتفاق، هوای محبوس در سرنگ باید قبل از استفاده مجدد خارج شود.
در سیستم ساکشن مکانیکی، کانولا به بطری مخصوص جمع آوری از طریق یک لوله متصل شده است. بافت جدا شده توسط کانولاها از طریق یک سیستم جمع آوری، با استفاده از فشار منفی تولید شده توسط یک پمپ مکش به داخل مخزن منتقل می شود. اندازه کانولا و دهانه آن، به علاوه مقدار مکش انجام شده و سرعت سرعت ضربه کانولا مستقیما بر میزان بافت جداشده تاثیر دارد.
جراح می تواند در این پروسه از دست غیر غالب خود برای فشردن پوست کمک بگیرد. کورتاژ در اطراف محل شکاف باید با دقت و مراقبت بالا انجام شود، چرا که بافت زیر جلدی نزدیک شکاف ها از طریق لیپوساکشن به تنهایی ممکن است به طور مناسب برداشته نشود.
رو و همکارانش (2008) در انتهای این پروسه، جراحی به شستشوی فراوان زخم و قطع خونریزی با دقت زیاد پرداختند و سپس شکاف های جراحی را بستند. آنها استفاده از نخ های بخیه لنگری در ناحیه تحت درمان با لیپوساکشن و کورتاژ تهاجمی را پیشنهاد می کنند، به دلیل اینکه باعث کاهش تشکیل هماتوم ها یا لخته خون می شود. پانسمان را با پماد آنتی بیوتیکی می توان انجام داد. برخی مولفین قبل از عمل جراحی، به بیماران درمان با آنتی بیوتیک پروفیلاکتیک را ارائه می دهند. گزارش هایی در مورد استفاده از شِیوِر آرتروسکوپی برای تکمیل این پروسه موجود است.
چنین ابزارهایی دارای ساختار کانولایی دوبل است. کانولای داخلی آن برای چرخش، و به عنوان یک کورت با عملکرد متوالی استفاده می شود. کانولای بیرونی نیز برای محافظت اپیدرم از آسیب مستقیم در هنگام کورتاژ – لیپوساکشن به کار می رود. در صورت استفاده از شِیوِر آرتروسکوپی برای انجام این پروسه، این وسیله در ناحیه زیر بغل بعد از لایه میان پوستی قرار داده می شود و بافت سلولی زیر جلدی با قیچی تشریح می شود.
قبل از فعال کردن تیغه یا دستگاه ساکشن، تونل زنی انجام می شود. تیغه تراشنده فقط باید در مرحله توقف از کار روشن شود و دستگاه نباید بیش از یک یا دو بار در یک منطقه مشابه عبور داده شود. برای جلوگیری از آسیب به اعصاب و عروق عمیق، نوک تراشنده همیشه باید رو به بالا باشد. یک لوله ساکشن به منظور برداشت سریع بافت تراشیده شده، به دسته شِیوِر متصل شده است. تعداد چرخش در هر دقیقه برای کانولای داخلی در تحقیقات مختلف، متفاوت است.
طبق بیانات لی و همکارانش (2005) این سیستم باید برای حفظ چرخش کانولای داخلی در 1500 دور در دقیقه، روی حالت نوسانی تنظیم شود. وو و همکارانش (2009) در 2500 دور از آن استفاده کردند در حالی که چرن و همکاران وی (2010) ترجیح دادند آن را در 500 دور در دقیقه نگه دارند.
آرنژا و همکاران او در تحقیقات خود، دستگاه ساکشن را بر روی 50mmHg (میلیمتر جیوه) تنظیم کردند. لارسون و همکاران (2010) اظهار کردند که به منظور جلوگیری از سوراخ شدن پوست، یک پزشک دستیار بایستی کشش دستی را برای ثابت نگه داشتن پوست زیر بغل هم در هنگام تشریح بافت با قیچی و هم در طول خود عمل کورتاژ انجام دهد.
تجزیه و تحلیل مقایسه ای تکنیک های IA و IB (بیس بال / بچرا)
یک پژوهش انجام شده توسط بیر و همکاران وی (2006) 87 نشان داد که اکثریت تمام انواع غدد عرق (اکرین، آپوکرین و آپو-اکرینِ) زیر بغل افراد بالغ نژاد قفقازی در بافت سلولی زیر جلدی، در حد فاصل مرزی لایه میان پوستی (نه در خود لایه میان پوستی) قرار دارد. این یافته ها بهینه سازی جراحی نوع I را با صرفنظر کردن از تکنیک های جراحی رادیکال (نوع II و III) بیشتر، که میزان عفونت بالاتری داشته و آثار زخم ناخوشایندی باقی می گذار، پیشنهاد می دهند. با این حال، مولفین تأکید دارند موفقیت جراحی نوع I بستگی به برداشت غدد عرق حد فاصل لایه میان پوستی / زیر جلدی تا نقطه ای که بافت زیر بغل مشابه با گرافت پوستی کامل است، دارد.
تیسی و همکاران وی (2001) پژوهشی اجرا کردند که به مقایسه تکنیک های لیپوساکشن و کورتاژ به همراه لیپوساکشن برای درمان بیماری بوی شدید عرق بدن (osmidrosis) می پرداخت. نتایج نشان داد که تکنیک دوم به تکنیک لیپوساکشن به تنهایی، ترجیح داده شده است. در میان بیماران تحت درمان با لیپوساکشن،
10٪ راضی بودند، 70٪ تا حدودی رضایت داشتند و 20٪ ناراضی بودند. پس از درمان با کورتاژ و ساکشن، 80٪ از بیماران راضی بودند و 20٪ از آنها تا حدودی رضایت داشتند.
در تحقیق انجام شده توسط گرَزر و همکارانش (1992) به منظور تجزیه و تحلیل استفاده از لیپوساکشن برای درمان هایپرهیدروزیس، میزان عود، 30 درصد اعلام شد. اگرچه این روش مزایای بسیاری دارد – مانند اندازه کوچک زخم ها، دوره نقاهت کوتاه، عوارض کم و اسکار (جای زخم) غیر قابل تشخیص – برخی از غدد تعریق به صورت محکم به لایه میان پوستی می چسبند و به سختی به طور کامل با این نوع روش برداشته می شود.
از آنجا که برای جداکردن غدد از مجرا یا داکت آنها نیروی قابل توجهی می طلبد، با استفاده از عملکرد لیپوساکشن سطحی (سوپرفیشیال) به تنهایی، از بین بردن و برداشتن تمام غدد زیر جلدی می تواند غیرممکن باشد.
پارک و شین (2001) به تجزیه و تحلیل آسیب شناسی بافت ها بر روی سه بیمار پرداختند و نشان دادند که هنگام استفاده از کانولاهای بلانت در لیپوساکشن برای تراشیدن لایه میان پوستی، برداشت غدد عرق به طور کافی انجام نمی شود. بنابراین، هر زمان که کورتاژ انجام شود، ابزار برش برای برداشت موثر غدد عرق واقع در عمق لایه میان پوستی ضروری است.
در پژوهشی که در سال 2008 منتشر شد، بچارا و همکاران وی از طریق تحلیل آسیب شناسی بافت ها از روی مواد مکیده شده در طول عمل جراحی تأیید کردند که کورتاژ به همراه لیپوساکشن در برداشتن غدد عرق موثر است. غدد عادی یا نابود شده در مواد گرفته شده از همه بیماران یافت شد، و بخش های بافت همبند در مکش مشاهده شد. این امر نشان می دهد که این روش نه تنها برداشت غدد موجود در چربی زیر جلدی، بلکه کورتاژ در لایه میان پوستی را نیز ممکن می سازد. آسیب شناسی بافت ها در تمام بیوپسی های بیمارانی که تحت درمان با این روش جراحی قرار گرفته بودند نشان داد که پوست جراحی شده آگزیلا مشابه گرافت پوستی کامل بود. از مجموع 15 بیماری که با این تکنیک مورد بررسی قرار گرفتند، 1 (یک) نفر فقط کاهش اندکی در میزان تعریق نشان داد. با این وجود، از آنجا که تحلیل آسیب شناسی بافت ها تعداد زیادی از غدد عرق باقی مانده را نشان داد، مولفین به این نتیجه رسیدند که این روش بر روی فرد مذکور به اندازه کافی تهاجمی انجام نشده است.
تکنیک متشکل از کورتاژ و ساکشن مکانیکی، که با استفاده از شِیوِر آرتروسکوپی انجام می شود، دارای مزیت جراحی سریعتری در مقایسه با کورتاژ دستی می باشد. با این وجود، جراحان بی تجربه در استفاده از این تکنیک باید از احتمال سوراخ شدن پوست آگزیلا آگاه باشند. اگر ساکشن بسیار قوی باشد، لایه میان پوستی می تواند به شدت در مقابل تیغه مکیده شود. بچارا و همکاران وی (2007) اشاره می کنند که در مقایسه با سایر تکنیکها مانند کورتاژ، لیپوساکشن سطحی و کورتاژ- لیپوساکشن، برای اجتناب از چنین مواردی مانند سوراخ شدن پوست، تمرین بسیار زیاد و گسترده ضروری است. این مولفین همچنین هزینه های بالای مواد مورد نیاز در این روش را مورد تاکید قرار می دهند. از این جهت، کورت ساکشن به طور قابل ملاحظه ای روش مطلوب تری از نظر به صرفه بودن می باشد و نتایج مشابهی ارائه می دهد.
در پژوهشی برای درمان بیماری بوی شدید عرق بدن، لی و همکاران وی (2005) کاهش در موارد پرفوراسيون یا سوراخ شدگی پوست را با استفاده از یک کانولای بیرونی اصلاح شده گزارش کردند. به منظور حفاظت از لایه میان پوستی در برابر کورت (قاشقک) داخلی، دهانه این کانولای بیرونی دارای یک شبکه (گرید) است. این مولفین پیشنهاد می کنند که به منظور جلوگیری از تراشیده شدن عمیق و در نتیجه خطر آسیب عروقی، دستکاری دقیق ضخامت پوست زیر بغل انجام می شود.
انتخاب کانولا
از نظر بچارا و همکارانش (2007)، جراحی کم تهاجم تنها در صورتی که با رزکسیون یا برداشت قوی غدد موجود در حد فاصل لایه میان پوستی همراه باشد، نتایج امیدوارکننده ارائه خواهد داد و بافت پوست را شبیه به بافت گرافت کامل پوستی کند. این ناحیه می تواند خون مورد نیاز خود را از پوست اطراف که تحت عمل قرار نگرفته، تامین کند.
بنابراین هنگام انجام کورتاژ در عمق لایه میان پوستی، به منظور حذف و برداشت موثر غدد عرق (شکل2)، ابزار برش ضروری است. در این شکل، استفاده از کانولاهای مختلف دارای سطح تیز توصیف شده است: کانولاهای لیپوساکشن، کانولاهای جراحی زنان، قاشق های تیز، کانولاهای ویژه که به همین منظور طراحی شده است. هرچند، انتخاب کانولای مورد استفاده در بین مولفین این حوزه بسیار متنوع است. به طور کلی، این انتخاب بر اساس تجربه شخصی جراح یا پیشنهادات گرفته شده از گزارش های موردی جداگانه صورت میگیرد.
کانولای فاطمی (Fatemi) دارای قطر 3 میلیمتر و طول 20 سانتیمتر است و قابلیت اجرای همزمان ساکشن و کورتاژ را دارد. قابلیت آن در از بین بردن هر دو غده اکرین و آپوکرین قبلا اثبات شده است. با این حال، بچارا و همکارانش (2007) از سوراخهای کوچک کناره آن، که اغلب به بافت پوست گیر کرده و باعث محدود شدن یک کورتاژ کارآمد در عمق لایه میان پوستی انتقاد می کنند. علاوه بر این، قطر این کانولا نیز بسیار کوچک است. اگر چه کانولای فاطمی دارای لبه های برش دهنده است، اما محدودیت های ساختاری ای دارد که مانع دستیابی به فشار کافی برای رسیدن به عمق لایه میان پوستی هنگام نیاز به اجرای روشی تهاجمی تر میشود. با این وجود، این کانولا را می توان در ابتدای پروسه تشریح لایه میان پوستی در بافت سلولی زیر جلدی استفاده کرد.
کانولای Capistrano بسیار شبیه به کانولای فاطمی است، و همچنین به نظر نمی رسد که ویژگی های مکانیکی کاملی برای برداشت رادیکال غدد ارائه دهد. لبه های تراشنده سوراخهای آن فقط کمی بالا می آیند و کانولا کمی تیز است. بنابراین برای انجام یک پروسه تهاجمی تر و در نتیجه به دست آوردن درجه درمانی بالاتر یک کانولای سایشی یا خراش دهنده مناسب تر خواهد بود.
کانولایCassio می تواند به دلیل دارا بودن یک لبه برش دهنده و یک سوراخ بزرگ برای این منظور، کاربردی باشد. با این وجود، هنگام استفاده از این کانولاها به تنهایی باید بسیار مراقب باشید. استفاده بیش از حد تهاجمی از این کانولاها می تواند به نكروز یا بافت مردگی پوست منجر شود.
از این جهت، کیم و همکاران وی (2008) ارتباط بین کانولای Fatemi وCassio را به عنوان یک راه حل برای این مسئله پیشنهاد می کنند. یک کانولا با بهبود نتیجه نهایی و کاهش خطر عوارض، کمبودهای کانولای دیگر را جبران و تکمیل می کند.
بچارا و همکارانش (2008)، البته استفاده ترکیبی از دو دستگاه برش را در یک پروسه جراحی توصیه نمی کنند. بررسی انجام شده توسط این مولفین به علت بروز عوارض در چهار بیمار تحت درمان با استفاده ترکیبی از کورت پوستی و کانولای تیز سایشی یا خراش دهنده به حالت تعلیق درآمد.
این ترکیب منجر به آسیب پوستی بسیار وسیع، اختلال در شبکه عروقی پوستی می شود و هیچ فایده دیگری ندارد.
بچارا و همکاران وی در مقاله منتشره در سال 2006 به مقایسه استفاده از سه کانولای مختلف پرداختند: یک کانولای لیپوساکشن دارای تنها یک سوراخ و نوک صاف؛ کانولای دیگر دارای سه سوراخ و یک نوک گرد
و کانولای سوم، که مخصوص کورتاژ – لیپوساکشن ساخته شد، با 3 سوراخ برش و سوهان سایشی تیز میان سوراخ ها. اگر چه کاربری هر 3 کانولا به کاهش قابل توجه میزان تعریق منجر شده است، کاهش بیشتری در گروهی که تحت عمل با کانولای تیز و مخصوص این منظور قرار گرفتند دیده شده است. علاوه بر این، ظاهرا بیمارانی که برای آنها از این کانولا استفاده شد، رضایتمندی بیشتری داشتند.


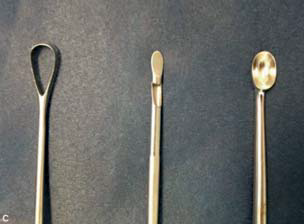
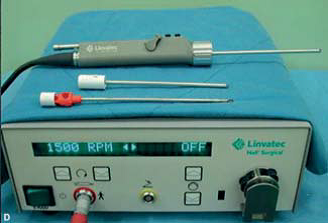
شکل 2: ابزارهای مورد استفاده برای کورتاژ
(نمونه): A: کانولای فاطمی B: کانولای Capistrano C: کورت زنان Recamier، کانولای کاسیو، کورت زنان Schroeder (از چپ به راست)؛ D: شِیوِر آرتروسکوپی
مولفین این موفقیت را به (این واقعیت) کانولای خاص که سوهان های تیز بین سوراخ هایش تعبیه شده، نسبت دادند. این سوهان ها امکان تراشیدن تهاجمی بافت پوست را فراهم می کند.
کانولاهای سنتی لیپوساکشن به دلیل ساختار خود ممکن است راندمان پایین تری داشته باشند. حتی کانولاهایی که سوراخ های بیشتری دارند تیز نیستند. بچارا و همکارانش (2007) معتقدند میزان عوارض جانبی کمی بالاتر در استفاده از یک کانولای تهاجمی تر قابل قبول است، چرا که اثرات نامطلوب دائمی یا شدید نیستند و اکثر بیماران آن را پذیرفته اند. این مولفین در این پژوهش نشان می دهند، در مقایسه با کانولاهای کمتر تهاجمی، یک کانولای وسیع تر و تهاجمی تر به طور قابل ملاحظه ای اثربخشی بالاتری دارد.
قطع پروسه
از آنجا که بیماران بیشتر به نتیجه مثبت علاقهمندند تا اینکه در مورد داشتن اسکار کانونی در نواحی پنهان نگرانی داشته باشند، فیلد (2003) پیشنهاد می دهد که جراحان برای کورت ناحیه مورد نظر به صورت تهاجمی و تلاش برای اجتناب از کمی عوارض جانبی یا آثار زخم ناخوشایند شک نکنند. به گفته این مولف، بیماران همیشه در مورد پروسه ها مطلع هستند و یک جراحی تهاجمی تر را تا آنجا که باعث درمان شود ترجیح میدهند. با این وجود، جراحان باید به این نکته آگاه باشند که کورتاژ باید به نحوی انجام شود که بهترین نتایج ممکن با کمترین عوارض جانبی احتمالی را در پی داشته باشد (نمودار 4 و شکل 3).
فیلد و همکارانش (2009) گزارش دادند که طی کورتاژ، کشش و سفتی پوست پوشش دهنده بسیار حائذ اهمیت است. حتی مهمتر از آن، نیرویی است که در طول حرکات خراشیدن اعمال می شود، به طوری که جراح می داند چه زمانی پروسه را متوقف کند.
بچارا و همکاران (2007) تعدادی سرنخ و راهنمای بالینی برای مراحل جراحی پیشنهاد می دهند که نشان دهنده کورتاژ به اندازه کافی است: بلند شدن کامل پوست آگزیلا از بافت سلولی زیر جلدی؛ کمی کبودی پوست آگزیلا؛ حرکت راحت و عرضی کانول زیر پوست (که نشان بدهد چربی اضافی به لایه میان پوستی چسبیده یا خیر)؛ فولیکول های قابل لمس مو در حرکت راحت و عرضی کانول زیر پوست؛ صداهای خاص ناشی از عمل کانولا به دلیل حفره (فضای خالی) آگزیلا، که جداسازی کامل لایه میان پوستی و بافت سلولی زیر جلدی را نشان می دهد.
رو و همکارانش (2008) علائم کورتاژ کافی را چنین بیان می کنند:
کورتاژ به اندازه کافی: ضخامت پوست (پوست بسیار نازک می شود و مانند یک تکه لباس به آسانی می توان آن را با دو انگشت، نیشگون گرفت)؛ تغییر رنگ پوست پوشاننده (پوست کمی بنفش رنگ می شود، که نشان میدهد آسیب قابل توجهی به شبکه عروقی پوست وارد آمده است).
طبق اظهارات سئو و همکارانش (2008) در پایان این پروسه، پوست بسیار نازک و بنفش رنگ پریده می شود و مقداری لکه های خون مردگی نیز ظاهر می شود. آنها یک علامت دیگر را نیز اضافه می کنند، به این ترتیب که پروسه در صورت وقوع شرایط زیر باید قطع شود:
پوست از طریق سوراخهای کانولای در حال کار مکیده شود.
نمودار 4: پارامترهای تعیین کورتاژ به اندازه کافی
| 1 – ضخامت پوست – پوست بسیار نازک می شود و مانند یک تکه لباس به آسانی می توان آن را با دو انگشت، نیشگون گرفت (شکل 3 A) 2- تغییر رنگ پوست – رنگ پریده تا بنفش؛ لکه خون مردگی ممکن است دیده شود (شکل 3 B) 3- بلند شدن کامل پوست آگزیلا (زیر بغل) از بافت سلولی زیر جلدی 4- حرکت راحت و عرضی کانول زیر پوست (که نشان بدهد چربی اضافی به لایه میان پوستی چسبیده یا خیر) 5- فولیکول های قابل لمس مو در حرکت راحت و عرضی کانول زیر پوست؛ 6- صداهای خاصی که کانولا ایجاد می کند 7- پوست از طریق سوراخهای کانولای در حال کار مکیده شود (شکل 3 C) 8 – جراح با کشیدن موی آگزیلا به آرامی، بتواند به آسانی آن را جدا کند (شکل 3 D و E) |
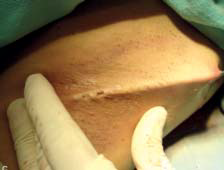
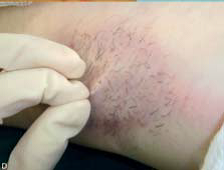
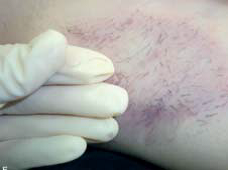
شکل 3:
پارامترهایی که برای کورتاژ کافی مورد استفاده قرار می گیرند:
A: پوست بسیار نازک می شود و به آسانی بین دو انگشت قرار می گیرد
B: پوست به رنگ بنفش و رنگ پریده در می آید؛
C: پوست از طریق حفره های مکش کانولا مکیده می شود؛
D و E: جراح با کشیدن موی آگزیلا به آرامی، می تواند آن را راحت جدا کند.
لیو و همکارانش (2010) معتقدند این پروسه باید تا زمانی که موی آگزیلا توسط جراح به راحتی جدا شود ادامه پیدا کند. بنابراین، موی آگزیلا باید قبل از جراحی به طول 2 تا 4 میلیمتر رشد کرده باشد.
وو و همکاران وی (2009) در یک تحقیق بر روی بیماری بوی شدید عرق بدن (osmidrosis)، نکاتی را برای جلوگیری از نكروز یا بافت مردگی پوست، با استفاده از شیورهای آرتروسکوپی ارائه می دهند:
1) استفاده از یک کانول داخلی دارای نوک بی دندانه، برای جلوگیری از اختلال و تخریب پوست یا نکروز لبه شکاف ها؛ 2) قرار دادن یک شبکه (گرید) در نوک کانول بیرونی به منظور کاهش آسیب پوستی؛ 3) فعال (در حرکت) نگه داشتن نوک تراشنده در طول تمام پروسه ها برای جلوگیری از آسیب به شبکه عصبی زیرپوستی، تخریب پوست و نکروز لبه شکاف ها حائذ اهمیت است؛ 4) دور نگه داشتن بازو از محور بدن با زاویه کوچیکتر از 45 درجه در طول دوره پس از جراحی(21 روزه) کشیدگی پوست آگزیلا را کاهش می دهد و در نتیجه موجب گردش ضعیف خون در شبکه عصبی زیرپوستی یا نکروز لبه ها می شود. این مولفین همچنین پارامترهایی برای توقف پروسه جراحی ارائه می دهند:
1) مشاهده مستقیم زیر پوست به کمک دو رتراکتور. شکافهای کوچک به عنوان پنجره ای برای مشاهده غدد اپوکرین باقی مانده احتمالی عمل می کنند.
2) معاینه و لمس ناحیه تحت درمان برای بررسی ضخامت لایه میان پوستی.
3) تایید توقف عمل با دستگاه آندوسکوپی. این گزینه برای افراد مبتدی که تخمین ضخامت مطلوب پوست را به کمک لمس تمرین می کنند، مفید است.
آرنجا و همکارانش (2007) همچنین بیان می کنند که ضخامت پوست باید در کل مدت پروسه با معاینه دستی مورد بررسی قرار گیرد، که درصورت عدم لمس بافت غددی پروسه باید متوقف شود.
سایر موارد احتیاطی
آگزیلا (ناحیه زیر بغل) منطقه ای از بدن است که به دلیل عدم توانایی فشردن مناسب حفره (در آگزیلا) ایجاد شده در پروسه جراحی در طول دوره نقاهت اولیه پس از عمل، تشکیل هماتوم و سروما در آن شایع تر می باشد.
تشکیل هماتوم ها خطر ابتلا به عفونت پس از عمل را افزایش می دهد، باعث تاخیر در بهبودی می شود و ممکن است به تشکیل اسکارهای هیپرتروفیک و اختلالاتی بر روی سطح پوست منجر شود. بنابراین، پس از عمل، برای جلوگیری از تجمع هماتوم و سروما باید از پانسمان های فشاری بزرگ به مدت 2-3 روز استفاده شود. به بیماران باید توصیه شود از حرکت دادن تند و شدید بازوها (به خصوص دور کردن بازوها از محور بدن و حرکات بالابرنده) تا 2 هفته اجتناب شود. حرکت فیزیکی و ورزش سفت به مدت یک ماه نباید انجام شود. بینیک و همکارانش (2005) پیشنهادات و مقدماتی برای 3 هفته پس از جراحی، اقدامات محلی برای پیشگیری و بهبود فیبروز زیر جلدی ارائه می کنند، از جمله: حرارت موضعی، ماساژ، ژل یا پماد حاوی هپارین یا فلاونوئیدها. چنین اقداماتی باید تا سه ماه پس از جراحی ادامه یابند.
چرن و همکارانش (2010) تحقیقی برای درمان 30 بیمار مبتلا به بیماری بوی عرق شدید بدن (osmidrosis) انجام دادند، که در آن قبل از کورتاژ – لیپوساکشن، بافت زیر جلدی را تشریح و جدا کردند. این روش از طریق حفره های بازشده بین بافت های فیبرو واسکولار انجام شد. میزان رضایت بیماران 93٪ بود. هیچ موردی از هماتوم یا نکروز پوست گزارش نشد. به همین جهت، این مولفین توصیه می کنند از باندهای فیبرو واسکولار زیر جلدی در طول کورتاژ – لیپوساکشن با شیور آرتروسکوپی مراقبت دقیقی به عمل آید تا پاسخ بالینی موثرتر و عوارض جانبی کمتری به همراه داشته باشد.
عوارض جانبی
اگرچه تکنیک های کم تهاجم میزان عوارض نسبتا کمی نشان می دهند، انواع مختلفی از عوارض جانبی خفیف تا متوسط (بیشتر به طور موقت) بعد از عمل گزارش شده است. عوارض احتمالی عبارتند از: هماتوم، اکیموز، سروما، اروزیون (ساییدگی) سطحی پوست، از دست دادن حساسیت موضعی، نکروز پوست، عفونت، کاهش تعداد موها، فیبروز،چسبندگیهای زیر پوستی، تشکیل پیوند های زیرپوستی، زخم ها و عود بیماری هایپرهیدروزیس (جدول 1).
بچارا و همکاران وی (2007) مورد یک بیمار با عارضه نادر سرومای دوطرفه را توضیح می دهند. بیمار قبلا تحت عمل جراحی بزرگی سینه باز طریق زیر بغل (transaxillary) بوده و در معرض چسبندگی های زیادی قرار داشته که قابل جداسازی فقط با یک کانول کورت ساکشن نبوده و باید با قیچی برداشته می شد. این مولفین پیشنهاد می کنند جراحی های قبلی در ناحیه آگزیلا باید به عنوان عامل خطری در بروز عوارض جانبی بالاتر در نظر گرفته شود. گزارشی از بروز کیست های اپیدرمی پس از کورتاژ – لیپوساکشن نیز موجود است.
این مولفین معتقدند که کورتاژ گسترده در لایه های عمیق پوست باعث آسیب به غدد چربی پوست و متعاقب آن به همراه تروما یا انسداد مجاری دفعی می شود. چنین آسیبی می تواند عامل اصلی آلوپسی (طاسی جزئی) پوست آگزیلا پس از جراحی نیز باشد. رو و همکارانش (2008) پیشنهاد می کنند تروما می تواند با ترمیم غیرطبیعی فولیکول های مو همراه باشد، و منجر به ایجاد ساختارهایی شود که قادر به تولید مو نبوده ولی تشکیل کراتین می دهند.
نکات نهایی
هایپرهیدروزیس آگزیلا نه تنها به عنوان مشکل زیبایی در نظر گرفته می شود، یک بیماری ناتوان کننده و ناراحت کننده نیز می باشد.
روش کورت ساکشن برای درمان این اختلال مؤثر است و می تواند به میزان قابل توجهی کیفیت زندگی بیماران را بهبود دهد. با این وجود، ممکن است بعد از عمل مجددا عود کند.
اگر چه دلیل دقیقی برای این واقعیت به وضوح درک و اشاره نشده است، نظریه های بسیاری مانند کورتاژ به اندازه کافی و تغییرات آناتومیک با تراکم زیاد غدد عرق در لایه میان پوستی مشبک فوقانی پیشنهاد شدهاند.
جدول 1: عوارض جانبی مربوط به روش کورتاژ- لیپوساکشن، مرتبط با ابزارهای مورد استفاده
| مرجع | روش جراحی | مواد و وسایل مورد استفاده | تعداد بیماران | عوارض جانبی (تعداد بیماران) |
| لی دی، 2006 (هایپرهیدروزیس/اسمیدروزیس یا بیماری بوی شدید زیر بغل) | کورتاژ- لیپوساکشن | کانولای فاطمی Fatemi | 25 (آنالیز 20نفر) | اکیموز موقت (مشخص نشده) عفونت ثانویه موضعی(2) کاهش تعداد موها (20) |
| کیم، 2008 (هایپرهیدروزیس/اسمیدروزیس یا بیماری بوی شدید زیر بغل) | کورتاژ- لیپوساکشن | کانولای فاطمی Fatemi + کاسیو Cassio | 65 | اکیموز موقت (مشخص نشده) آلوپسی کانونی (2) برداشت جزئی اسمیدروزیس(2) عود مجدد اسمیدروزیس طی یک سال (2) اسکار (جای زخم) (1) سروما (1) باز شدن زخم (2) پوسته پوسته شدن پوست (2) عدم بهبود هایپرهیدروزیس (1) عود هایپرهیدروزیس آگزیلا (1) |
| وولینا، 2008 (هایپرهیدروزیس) | کورتاژ- لیپوساکشن | کانولای فاطمی یا ساتلر Sattler | 37 | هماتوم خفیف (29) حساسیت و سوزش اطراف بخیه (6) بی حسی موقت (21) عود جزئی (6) باندهای زیرپوستی موقت، خفیف تا متوسط (4) |
| سئو، 2008 (اسمیدروزیس) | کورتاژ- لیپوساکشن | کانولای فاطمی | 43 | اکیموز موقت (40) نکروز کانونی پوست (4) سفت شدگی پوست (3) هماتوم/ سروما (1) |
| بینیک، 2005 (هایپرهیدروزیس) | کورتاژ- لیپوساکشن | کانولای لیپوساکشن به قطر 3 تا 4 میلیمتری | 15 | هماتوم (2) عود هایپرهیدروزیس (4) فیبروز موقت (3) نکروز (2) |
| بچارا، 2006 (هایپرهیدروزیس) | کورتاژ- لیپوساکشن | 1.کانولای لیپوساکشن با یک سوراخ 2. کانولای لیپوساکشن با سه سوراخ 3.کانولای تیز مخصوص کورتاژ-لیپوساکشن | 14 14 14 | هماتوم (8/6/6) اروزیون سطحی پوست(2/2/1) تشکیل چسبندگی (4/3/3) سروما (1 بیمار در این گروه با استفاده از کانولای دارای 3 سوراخ) احساس خارش یا سوزش پوست (8/7/6) آلوپسی جزئی (3/2/2) |
| چرن، 2010 (اسمیدروزیس) | کورتاژ- لیپوساکشن | شِیوِر آرتروسکوپی | 30 | عفونت زخم جراحی (1 ناحیه آگزیلا) اکیموز خفیف تا متوسط (28) |
| دارابانیو، 2008 (هایپرهیدروزیس) | کورتاژ- لیپوساکشن | کانول 12 گیج | 28 | عفونت های زخم جراحی متوسط(4) اسکار هیپرتروفیک ناهنجار و ماندگار (1) |
| آرنجا، 2007 (هایپرهیدروزیس) | کورت ساکشن | شِیوِر آرتروسکوپی | 50 | اسکار هیپرتروفیک (1) عود (3) آلوپسی (1) عفونت (7) احساس خارش یا سوزش پوست (1) |
| لی، 2005 (اسمیدروزیس) | کورت ساکشن | شِیوِر آرتروسکوپی (E9005 System, Linvatec Corporation, Largo, Florida, USA) | 89 | اسکار هیپرتروفیک (1) هیپرپیگمانتاسیون موقت (مشخص نشده) سفت شدگی موقت پوست (مشخص نشده) |
ادامه دارد.
ادامه.
جدول 1: عوارض جانبی مربوط به روش کورتاژ – لیپوساکشن، مرتبط با ابزارهای مورد استفاده
| مرجع | روش جراحی | مواد و وسایل مورد استفاده | تعداد بیماران | عوارض جانبی (تعداد بیماران) |
| بچارا، 2008 (هایپرهیدروزیس) | کورتاژ- لیپوساکشن | کانول تیز سایشی یا خراشنده (Gaedigk GmbH, Bochum,Germany) | 15 | هماتوم (3) احساس خارش یا سوزش پوست (4) ریزش کانونی موها (9) چسبندگی فیبروتیک زیرپوستی (8) سروما (1) اروزیون پوست (3) نکروز (1) |
| وو، 2009 (اسمیدروزیس) | کورت ساکشن | شِیوِر آرتروسکوپی (E9005 System, Livatec Corporation, Largo, FL) | 156 | هماتوم (2) نکروز (10) احساس خارش یا سوزش موقتی پوست (5) |
| پارک، 2001 (اسمیدروزیس) | کورت ساکشن | کانول ساکشن با یک سوراخ | 32 | عود اسمیدروزیس (15) بدون عوارض جانبی |
| لارسون، 2011 (هایپرهیدروزیس) | کورت ساکشن | شِیوِر آرتروسکوپی (Stryker, Kalamazoo,Michigan) | 45 | عفونت (1) هماتوم (2) عود نشانه های بیماری (2) |
| هوانگ، 2010 (اسمیدروزیس) | کورت ساکشن | شِیوِر آرتروسکوپی (E9005 System, Livatec Corporation, Largo, FL) | 70 | کیست های اپیدرمی (2) اسکار(5) هیپرپیگمانتاسیون پوست (7) زخم های جدید ناشی از ویتیلیگو در ناحیه آگزیلا (1) |
| بچارا، 2007 (هایپرهیدروزیس) | کورت ساکشن | کانول سایشی | 51 | اکیموز (39) اروزیون پوست (14) تشکیل موقت چسبندگی (11) سروما (7) گزگز یا مورمور پوست(6) ریزش کانونی موها (4) |
| سئو، 2008 (اسمیدروزیس) | کورت ساکشن | کانول فاطمی | 43 | اکیموز موقت (40) نکروز کانونی پوست (4) سفت شدگی پوست (3) هماتوم یا سروما (1) |
| بچارا، 2007 (هایپرهیدروزیس) | کورت ساکشن (جراحی ثانویه) | کانول تیز سایشی (Gaedigk GmbH, Bochum, Germany) | 19 | اروزیون سطحی پوست (6) احساس خارش یا سوزش موقتی پوست (4) سروما (2) چسبندگی موقت (6) آلوپسی جزئی (3) |
| رضایی، 2009 (هایپرهیدروزیس) | کورت ساکشن | کانول 7 میلیمتری | 168 | سروما (5) پوسته پوسته شدن مشابه لکه تاول در ناحیه مرکزی آگزیلا (25) |
فرضیه های دیگر عبارتند از: اختلالات جبرانی غدد عرق باقی مانده، و کورتاژ انجام شده در لایه بافت آناتومیک اشتباه. یافته هایی از یک تحقیق اندوسکوپی کمی بعد از کورتاژ-ساکشن توسط بچارا و همکاران وی (2006) نشان می دهد که اجرای این روش در حد بسیار سطحی عملا حذف کامل غدد عرق را غیر ممکن می سازد.
یافته های لارنس و همکارانش (2006) نیز این واقعیت را تایید می کند و حضور غدد عرق را در بخش پایینتر پوست نشان می دهد. به طور متوسط 3 تا 5 میلی متر از ضخامت آن مشخص شد که توسط بافت غدهای اشغال شده است. بچارا و همکارانش (2009)، عود بیماری تعریق را پس از انجام روش های کم تهاجم (لیپوساکشن و کورتاژ – لیپوساکشن) در 24 بیمار با استفاده از آزمایش نشاسته و ید مورد بررسی قرار دادند.
این مولفان سه الگوی عود مجدد را به صورت دایره ای، هلالی و نقطه ای در محل شکاف های جراحی کشف کردند. این الگوها نشان می دهند که جراحان عمدتا بر ناحیه مرکزی آگزیلا متمرکز می شوند که دارای بیشترین میزان تعریق از نوع هیپرهیدروتیک است.
جدول 2: نتایج روش کورتاژ-لیپوساکشن
| مرجع | تعداد بیماران | پیگیری ماهانه (متوسط) | نتایج |
| لی، 2006 (هایپرهیدروزیس/اسمیدروزیس) | 25 | 10.7 | به میزان98% خوب تا عالی در ارتباط با بو 100% بیماران مبتلا به هایپرهیدروزیس (3) با نتایج عالی |
| سئو، 2008 (اسمیدروزیس) | 43 | 15.8 | 72.1% خوب تا عالی |
| بونی، 2006 (هایپرهیدروزیس) | 63 | 24 | -49 بیمار راضی بودند – 11 نفر نسبتا راضی بودند – 3 بیمار ناراضی بودند |
| تسای، 2001 (اسمیدروزیس) | 10 | ذکر نشده | 80% بیماران راضی بودند 20% نسبتا راضی بودند |
| چرن، 2010 (اسمیدروزیس) | 30 | 10 | 93% خوب تا عالی 7% نتایج قابل قبول |
| وولینا، 2008 (هایپرهیدروزیس) | 37 | 48 | 83.8% بیماران راضی بودند 5.4% بیماران نسبتا راضی بودند 10.8% بیماران ناراضی بودند |
| آرنجا، 2007 (هایپرهیدروزیس) | 50 | 28 | 96% بیماران راضی بودند – 2 بیمار ناراضی بودند (به دلیل عود عفونت پس از عمل، نه به خاطر عود خود بیماری) – در 3 بیمار عود خفیف بیماری مشاهده شد |
| لی، 2005 (اسمیدروزیس) | 89 | 20 | نتایج عالی در 55 بیمار (61.8%) نتایج خوب در 27 بیمار (30.4%) نتایج قابل قبول در 7 بیمار (7.9%) |
| وو، 2009 (اسمیدروزیس) | 156 | 16 | 97.4% رضایت داشتند – 144 نفر راضی بودند – 8 بیمار نسبتا راضی بودند – 4 بیمار ناراضی بودند |
| بچارا، 2007 (هایپرهیدروزیس) | 51 | 9 | 96.1% بیماران راضی بودند |
| هوآنگ، 2010 (اسمیدروزیس) | 70 | 18.3 | – 24 بیمار بسیار راضی بودند – 41 بیمار کاملا راضی بودند – 5 بیمار راضی بودند |
| بچارا، 2007 (هایپرهیدروزیس) | 19 | 8 | – 16 بیمار کاملا راضی یا راضی بودند (84%) – 2 بیمار نسبتا راضی بودند (11%) – 1 نفر راضی نبود (5%) |
| دارابانیو، 2008 (هایپرهیدروزیس) | 28 | 12 | بیماران نتایج جراحی را به صورت زیر در نظر گرفتند: – رضایتبخش 24% – خوب 14.3% – عالی 25% – نامطلوب 39.3% |
نوع هلالی همیشه از نمای جانبی عضله سینه ای مشاهده شده و حاکی از آن می باشد که در فرورفتگی کاسهای بین این عضله و آگزیلا کورتاژ دقیقی انجام شده است. این نواحی در اطراف شکاف ها با کورتاژی که به صورت حرکات پنکه ای انجام شود به آسانی قابل دسترسی نیستند. و این عمل به مقاومت و استمرار تعریق مفرط در این نواحی دامن می زند. فشار لازم برای تراشیدن در اطراف نقاط قرارگیری کانول نیز کافی نیست.
با درنظر گرفتن این یافته ها، مولفین عملکرد پیش از عمل را پیشنهاد می کنند که عبارت است از نشانه گذاری ناحیه هیپرهیدروتیک از طریق آزمایش نشاسته و ید، و پس از آن، اجرای یک جراحی دقیق در تمام نقاط تعریقِ مشخص شده.
نواحی کوچک عود عرق را می توان به طور کلی با آزمایش نشاسته و ید شناسایی کرد. دراین موارد، نواحی محدود شده را می توان به راحتی با اجتناب از روش ثانویه کم تهاجم از طریق بستن اولیه برداشت. با این وجود، بچارا و همکاران وی (2007) طی تحقیقی نشان دادند که کورتاژ – لیپوساکشن را می توان در یک بیمار، با نتایج موثر و عدم افزایش وقوع عوارض جدی تکرار کرد.
بچارا و همکارانش (2008) پژوهشی انجام دادند که در آن به ارزیابی جریان خون ناحیه آگزیلا در بیماران تحت کورتاژ – لیپوساکشن پرداختند. بیماران، قبل از جراحی و در روزهای 1، 7 و 28 پس از جراحی مورد بررسی قرار گرفتند. اندازه گیری ها در ناحیه مرکزی صورت گرفت؛ در ناحیه ای که دو سانتی متری مرکز آگزیلا واقع شده اما داخل ناحیه کورتاژ، و در پوست نرمال اطراف آن از طریق تصاویر گرفته شده با لیزر داپلر می ماند. در روزهای 1 و 7 بعد از عمل، ناحیه مرکزی و ناحیه 2 سانتیمتر از مرکز به طور قابل ملاحظه ای دارای مقدار کمتری پرفوزیون بود، در حالی که ناحیه مجاور آن میزان پرفوزیون بیشتری را نشان داد. این واقعیت با مشاهدات بالینی که نکروز پوست همیشه در ناحیه مرکزی آگزیلا رخ می دهد می تواند مطابقت باشد. روز 28 م پس از جراحی، هیچ ناحیه ای مقادیر معنی دار متفاوت با مقادیر قبل از عمل جراحی نشان نداد، اگر چه منطقه مرکزی هنوز کمی کاهش در پرفوزیون داشت.
کریدن و همکارانش (2004) اشاره می کنند که تمایز روشنی بین تعریق فیزیولوژیکی و تعریق بیش از حد پاتولوژیک وجود ندارد. درک هایپرهیپریدروزیس، طبق اظهارات این مولفین، بسیار فردی است. دارابانیو و همکارانش در یک تحقیق انجام شده در سال 2008، نتیجه گرفتند که بیماران مبتلا به تعریق کم از لحاظ بالینی و روانشناسی از کورت ساکشن نتیجه قابل توجهی نمی گیرند.
بنابراین، این مولفین توصیه می کنند بیماران به طور دقیق با میزان تعریق بالاتر از 25 میلی گرم در دقیقه
در آزمون گراویمتریک انتخاب شوند. این کار باعث جلوگیری از نارضایتی بیماران خواهد شد.
ورکمپ و همکاران وی (2010) بر این باورند که اگر میزان تعریق بالاتر از 50 میلی گرم در دقیقه باشد، هایپرهیدروزیس رخ می دهد.
طبق اظهارات سولیش و همکارانش (2008)، و هوند و همکاران وی (2002)، هایپرهیدروزیس هنگامی اتفاق می افتد که میزان تعریق بالاتر از 100 میلی گرم در 5 دقیقه در مردان و50 میلی گرم در 5 دقیقه در زنان باشد.
بچارا و همکارانش (2007) پیشنهاد می کنند که برای تحقیقات علمی، اثربخشی روش های جراحی برای
درمان هیپریدروزیس آگزیلا حداقل با یک روش اندازه گیری عینی ارزیابی می شود. آنها بر این باورند که آزمون گراویمتریک بهترین روش برای ارزیابی موفقیت جراحی است. این مولفین گزارش می دهد که تشخیص تفاوت بین بیمارانی که جراحی بر روی آنها موثر نبوده و آنهایی که ناراضی هستند دشوار است، اگر چه آزمون های نشاسته و ید، و گراویمتریک نرمال باشد.
پروبستل و همکاران وی (2002) بر این باورند که یک وقفه کنترل حداقل چهار هفته عملکرد آزمون گراویمتریک پس از این روش جراحی ضروری است؛ به این دلیل که در طول دو هفته اول پس از جراحی، تعریق معمولا کاملا متوقف می شود، و تنها پس از آن به یک سطح جدید فردی باز می گردد.
سویین هارت و همکارانش (2000) معتقدند که نتیجه موفقیت آمیز زمانی رخ می دهد که بیماران قادر به کنترل تعریق خود با استفاده از ضد تعریق های متداول و دئودورانت ها باشند، چرا که حذف تمامی غدد عرق غیر ممکن است.
نتیجه گیری
کورتاژ – لیپوساکشن غدد عرق یک تکنیک جراحی کم تهاجم ایمن و آسان است. دارای میزان موفقیت بالا و عوارض جانبی کم می باشد (جداول 1 و 2).
بر اساس تجزیه و تحلیل جدول 1، 7.47٪ از بیماران هماتوم / سروما داشتند؛ 2.06٪ دارای نکروز بود؛ و 1.47٪ عفونت ثانویه داشتند. تجزیه و تحلیل جدول 2 نشان می دهد که استفاده این روش در درمان هایپرهیدروزیس آگزیلا، میزان موفقیتی تا 82٪ داشت و هنگامی که برای درمان اسمیدوز انجام شد میزان موفقیت آن 92٪ بود. فقط بیماران راضی و نتایج خوب تا عالی نتایج موفقیت آمیز در نظر گرفته شد. به طور کلی بیماران به خوبی جراحی را تحمل می کنند و در مقایسه با سایر روش های جراحی، دوره کوتاهتری برای از سرگیری فعالیت های روزمره (5 تا 12روز) مورد نیاز است. اگر چه تکنیک های نوع IB معمولا کاملا موثر و درمان کننده اند، بیمارانی که به طور کامل از نتیجه راضی نیستند می توانند دوباره با استفاده از همان روش تحت درمان قرار بگیرند. این امر تقریبا همیشه با موفقیت انجام می شود. تسلط و چیره دستی در تکنیک برای عملکردی ایمن در این روش با عوارض جانبی حداقل و میزان کم عود مجدد بسیار حائز اهمیت است.
اگر چه نتایج کنونی کاملا رضایت بخش هستند، همیشه امکان نوآوری و بهبود تکنیک ها وجود دارد.